Magisches Dreieck - raus aus dem DiGA-Dilemma
Das dritte Jahr im DiGA-Zeitalter bricht in wenigen Wochen an. Eine Erkenntnis hat sich verfestigt: Die Listung im DiGA-Verzeichnis alleine ist noch kein Garant für wirtschaftlichen Erfolg in der Regelversorgung. Nur weil es eine App auf Rezept gibt, wird sie nicht nachgefragt und nicht verordnet (1). Große Teile der Bevölkerung kennen die neuen digitalen Optionen nicht (2), für die meisten Therapeuten spielen digitale Therapien im Praxisalltag keine Rolle (3). Und dabei wächst die Zahl von Menschen mit chronischen Erkrankungen wie Adipositas, Diabetes, Bluthochdruck, Depression die von einer – „digital unterstützten“ und damit vielleicht besseren Umsetzung von nicht-medikamentösen, verhaltensverändernden, evidenzbasierten Therapie- und Selbsthilfeansätzen profitieren könnten.
Der Ruf nach Evidenz digitaler Anwendungen
Immer wieder wird in DiGA-Diskussionen beklagt, dass die neuen Therapieformen noch zu wenig untersucht seien: Ob sie wirklich nutzen, ob sie ihr Geld wert seien, das wisse man nicht und das erkläre auch die Zurückhaltung (4). Immer wieder wird mehr Evidenz eingefordert.
Was müssen wir bei DiGAs denn überhaupt nachweisen? In vielen Leitlinien zur Therapie chronischer Erkrankungen wie Diabetes Typ2, Adipositas, Herzkreislauferkrankungen und Krebs sind lebensstilverändernde Maßnahmen und Patientenedukation fest verankert (5). Wir wissen allerdings noch nicht, ob digitale Unterstützungshilfen generell dazu beitragen können, dass Patienten diese Empfehlungen erfolgreicher umsetzen können, und deshalb ist es nicht der digitale Weg an sich, den es zu untersuchen gilt, sondern das „Ob“ und "Wie" und vor allem das "Wie lange" jeder einzelnen Therapie-App.
Komplexe, digitale Interventionen evaluieren – aber wie?
Im Leben eines Menschen mit einer chronischen Erkrankung gibt es in der Regel viele Einflussfaktoren, die den Therapieerfolg, die Krankheitsprogression und die Lebensqualität beeinflussen: Alter, Geschlecht, Gene, Komorbiditäten, Zugang zur medizinischen Versorgung, medikamentöse Therapieansätze, Bewegung, Ernährung, Bildung, Gesundheitskompetenz, das soziale Umfeld, Arbeits- und Umweltbelastungen u. v. m. In solch komplexen Systemen den Effekt einer einzelnen, digitalen Hilfe methodisch sauber zu messen, ist herausfordernd. Fragen zur Evidenzstrategie werden für junge Digital Health Unternehmen, die keine „tiefe Taschen“ und damit auch keinen langen Atem haben, schnell zur Schicksalsfrage: Wie viele Patienten braucht man, um die Wirkung einer digitalen Intervention auf Lebensqualität oder Morbidität des Nutzers herauszuarbeiten, welches Studiendesign eignet sich am besten, wie lange muss eine solche Studie laufen, um signifikante Unterschiede zwischen Intervention mit App und ohne App feststellen zu können und wie viel Zeit und Geld muss man in einer klinische Studie investieren, um Antworten auf diese Fragen zu erhalten?
DiGA-Evidenz – schneller, breiter, überzeugender?
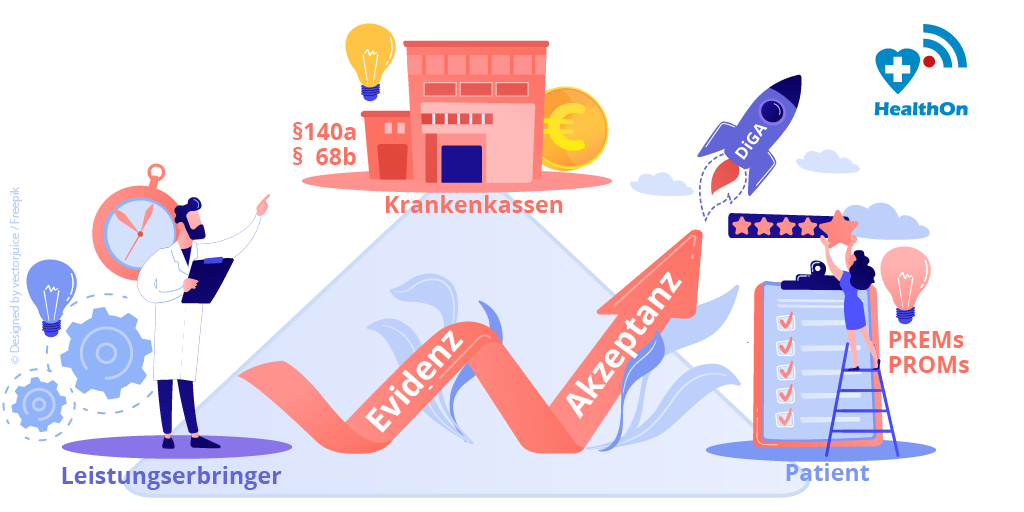
Ob eine digitale Therapie im Alltag von Menschen mit chronischen Erkrankungen einen Unterschied macht, lässt sich im Versorgungskontext unter Real World Bedingungen mit großen Vergleichsgruppen anhand von Routinedaten vielleicht viel besser einschätzen: Was wird besser, einfacher, geht schneller, effizienter und kostengünstiger mit dieser Therapie-App? Der Nutzen einer digitalen Anwendung für das Wohlergehen des Patienten ist eng verknüpft mit dem Zutun der Therapeuten in der Auswahl und Ansprache der „richtigen“ Patienten und lebt von der Bereitschaft der Krankenversicherungen, dafür zu bezahlen. „Bringt die digitale Anwendung für alle im sog. „magischen Dreieck“ Vorteile, hat sie eine Chance, als Baustein in der Versorgung anzukommen,“ ist Benedict Rehbein, der Co-Founder von eCovery (6), überzeugt. HealthOn hat den Gründer nach seinen Erfahrungen gefragt im Umgang mit dem „Evidenz-Dilemma“.
Seine App eCovery ist längst "DiGA-ready", d. h. sie bringt formal die Voraussetzungen mit für eine Listung im DiGA-Verzeichnis des BfArM. Sie ist aber (noch) keine DiGA. Trotzdem hat sie bereits mehr als 14.000 Nutzer. Als digitales Präventions- und Therapieangebot ist eCovery fest verankert als freiwillige Leistung vieler gesetzlicher Krankenkassen (7).
DiGA - „Nur“ Fokus auf Patientennutzen ist gut gemeint, aber ….
Blickt man auf das formale Konzept einer DiGA (SGB V § 33a) fällt der ausschließliche Fokus auf den Patientennutzen einer digitalen Anwendung auf.
- Gesundheitsökonomische Aspekte oder auch Arbeits- und Kommunikationserleichterungen durch Prozessverbesserungen für Therapeuten spielen in der Nutzenevaluation bisher keine Rolle (8).
- Die Leistungserbringung muss im digitalen stand-alone-Ansatz funktionieren, ganz ohne die Therapeuten.
Damit ignoriert der Fast-Track zwei von drei Akteuren im Magischen Dreieck. Wen wundert, dass es digitale Anwendungen auch mit "Schlüssel zur DiGA-Tür" schwer haben, in der Regelversorgung "anzukommen". Therapeuten und Krankenkassen als Teil der Versorgungskette wollen und sollen mitsprechen, wenn es um die Einschätzung des Nutzens einer digitalen Therapie geht. „Welche Vorteile haben der Patient, der Therapeut und die Krankenkasse von unserer digitalen Therapie? Diese Fragen haben wir uns von Anfang an gestellt und mit unserem Produkt – obwohl noch keine DiGA – bisher mehr als 14.000 Patienten erreicht,“ betont Benedict Rehbein.
Unmet Need in der Versorgung - Trigger für digitale Therapien
Gestartet sind die beiden Gründer, Benedict Rehbein und Dr. Alexander Georgi (9) in 2017, lange bevor mit dem Digitale Versorgung-Gesetz (DVG) die DiGA-Tür aufgestoßen wurde. Sie wollten mit ihrer digitalen Therapie eine „echte“ Lücke im Versorgungsprozess schließen. Initialer Impulsgeber war der Orthopäde und Unfallchirurg Dr. Alexander Georgi von der Universitätsmedizin Leipzig. Er kannte Benedict Rehbein aus dem Leistungssport und schilderte dem Entwickler, dass er unzufrieden mit der Versorgungssituation seiner Patienten sei. Obwohl viele von ihnen nach einer OP in einem guten Zustand entlassen worden seien, landeten sie kurze Zeit später erneut auf seinem OP-Tisch. Mit einer konservativen Therapie aus Bewegungs- und Kräftigungsübungen erneute Verletzungen zu vermeiden, das hat in der Praxis nicht gut funktioniert. Die Patienten hatten zwar Übungspläne für zuhause, sie haben sie aber nicht genutzt. Daran wollten die beiden Gründer von eCovery etwas ändern, haben ihre medizinische und technische Expertise gebündelt und eine digitale Therapiehilfe entwickelt, die Patienten motiviert und anleitet. Marcus Rehwald hat als Jurist die Gründer-Runde erweitert, mittlerweile sind die eCovery-Macher dank Online-Experte Raphael Ibele zu viert. Der Vorteil ihrer Angebote für die Patienten liegt auf der Hand: Sie können die medizinisch empfohlenen Trainingsprogramme im Alltag leichter umsetzen - ohne auf einen Termin beim Physiotherapeuten zu warten und ohne Anfahrtswege auf sich zu nehmen. Zuhause mit der App können sie den Übungsplan bequem, einfach und sicher durchführen. Das fanden viele Patienten klasse.
Alle im Boot: Das „magische Dreieck“ als Erfolgsfaktor
Weil auch Ärzte und Physiotherapeuten erkannten, dass die konservative Behandlung viel besser funktionieren kann, wenn sie durch eine Patienten-App begleitet wird, waren auch sie schnell überzeugt und ebenfalls mit im Boot. Doch was hilft es, wenn Patienten und Leistungserbringer die App gut finden, die Kosten der Therapie aber nicht erstattet werden? „Wir haben daher versucht, auch die Perspektive der Krankenkassen zu verstehen und einzubeziehen: Sie haben neben der Versorgungsqualität immer auch die Behandlungskosten im Blick. Wir wollten zeigen, dass die konservativen Therapieansätze unterstützt durch eCovery besser funktionieren, unnötige Operationen und damit Kosten eingespart und Belastungen für Versicherte vermieden werden können. Das hat die Kassen interessiert,“ berichtet Rehbein.
„Als junges Health Startup hatten wir allerdings nicht die „tiefen Taschen“, um mit wissenschaftlichen Studien die geforderte medizinische Evidenznachweise zu erbringen. Wir brauchten in der Entwicklungsphase viel Geld für die eigentliche Produktentwicklung, für die Zertifizierung der digitalen Anwendung als Medizinprodukt und für die Entwicklung eines internen Qualitätsmanagementsystems nach ISO Norm. Für Studien fehlten uns zu Beginn die finanziellen Mittel und der lange Atem, den es braucht, bis diese Nachweise erbracht sind. Wir haben daher Partnerschaften mit Krankenkassen gesucht und glücklicherweise auch Kassen gefunden, die mit uns in Projekten gemeinsam einzelne, positive Versorgungseffekte evaluiert haben."
Evidenzbasis verbreitern: Kassen helfen mit!
Krankenkassen dürfen Versorgungsinnovationen, z. B. digitale Gesundheitsanwendungen, grundsätzlich fördern, sie können die Versicherten über diese Möglichkeiten informieren, ihnen diese Innovationen zur Verfügung stellen und die versichertenbezogenen Daten aus der Nutzung dieser Interventionen auswerten. Gesetzlich ist das nach § 68b SGB V ausdrücklich erlaubt (10). Ein Eingreifen in die ärztliche Therapiefreiheit oder eine Beschränkung der Wahlfreiheit der Versicherten ist dabei unzulässig. Ob die Versicherten an einer solchen Maßnahme teilnehmen, entscheiden alleine sie.
„Trotzdem braucht es einen großen Vertrauensvorschuss auf Seiten der Kassenpartner. Denn wie eine digitale Intervention die Versorgungslage verändern wird, ist natürlich zunächst offen,“ betont Rehbein. Auch die operative Umsetzung im Projekt ist herausfordernd. „Man kann sich leicht vorstellen, dass auf Seiten der Krankenkassen mehrere Versorgungssektoren und Abteilungen und damit auch Ansprechpartner involviert sind. Das macht die Abstimmung komplex.“ Mittlerweile haben viele Kassen reagiert und die Organisationsstrukturen entsprechend vernetzt, so dass die Verantwortlichkeiten für die Evaluation digitaler Versorgungsprojekte an einer Stelle zusammenlaufen.
Mehr Evidenz für digitale Therapien – alle sind gefordert!
„Gebetsmühlenartig mehr oder bessere Evidenz einzufordern, bringt uns in der Entwicklung des neuen, digitalen Versorgungssektors nicht weiter,“ ist Benedict Rehbein überzeugt. „Wir müssen anerkennen, dass es Zeit brauchen wird, um die Evidenz in klinischen Studien zu verbreitern, aber vor allem, um die Versorgungsevidenz zu generieren, die Krankenkassen und Therapeuten überzeugen kann. Der Zugang zu Routinedaten, die retrospektive Auswertung von Versorgungsdaten gemeinsam mit Krankenkassen, der Aufbau von Vergleichsgruppen, um nachhaltig den Nutzen von digitalen Interventionen zu evaluieren und zu optimieren, das alles ist ein langwieriger Weg.“
Gesundheitsdatennutzung – neue Quelle für medizinische Evidenz
„Und deshalb brauchen wir auch ein anderes Mindset. Digitale Versorgung wird immer noch zu sehr als "Marketing-Instrument" gesehen. Da werden digitale Gesundheitsanwendungen mit Life Style Apps in einen Topf geworfen. Man stellt den eigenen Versicherten zwar digitale Tools zur Verfügung. Wenn dann parallel die begleitende Evaluation nicht gemacht wird, stehen wir nach Jahren immer noch vor der Frage, was der digitale Hebel in der Therapie wirklich gebracht hat,“ erklärt Rehbein. Es komme daher nicht darauf an, Versicherte "digital zu bedienen", sondern Versorgung nachhaltig zu denken und daher die digitalen Tools immer auch als potenzielle, neue Bausteine in einer digitalisierten Gesundheitsversorgung zu sehen und diese zu evaluieren.
Die Zukunft liegt in der datenbasierten Gesundheitsversorgung
„Mit der zunehmenden Digitalisierung entsteht ein Ökosystem mit ganz viele neuen „Pflanzlingen“, so Benedict Rehbein. „Allen Beteiligten ist mittlerweile klar, dass wir uns auf eine datenbasierte Gesundheitsversorgung zu bewegen. Wir könnten schon heute über § 68a herausfinden, welche Versicherten aufgrund ihrer Diagnosen und auch ihrer Präferenzen und Vorerfahrungen (PROMs, PREMs) für digitale Therapien in Fragen kommen und so gezielt Patienten in digitale Programme einsteuern, die wir dann auch evaluieren.“
Der Aufbau des digitalen Ökosystems in der Gesundheitsversorgung bekommt durch die jüngsten Gesetzesinitiativen - Digitalgesetz (DigiG) (11) und Gesundheitsdatennutzungsgesetz (GDNG) (12) Rückenwind. Wenn die elektronische Patientenakte für alle (opt-out ePA), das elektronische Rezept (eRezept), die Videosprechstunde und die Apps auf Rezept (DiGA) in der Breite genutzt werden und auch in Disease Management Programmen Eingang finden, werden digitale Versorgungsbausteine zunehmend vernetzt. Das macht sie einfacher nutzbar entlang der Versorgungspfade, schafft neue Möglichkeiten der Analyse und damit die Chance auf neue Erkenntnisse - auch im Hinblick auf die Generierung von Nutzennachweisen für digitale Interventionen. "Es macht keinen Sinn, die Krankenkassen weiter auf ihre Rolle als Kostenträger zu reduzieren, sie wollen und sollen mitsprechen, wenn es darum geht, Versorgungswege zu unterstützen und sie durch digitale Therapien im Sinne der Versicherten zu optimieren,“ fordert Rehbein.
Das Interview mit Benedict Rehbein führte Dr. Ursula Kramer im Nachgang zum Online-Austausch „DNVF meets DiGA“ am 28.07.2023 mit Benedict Rehbein und Nina Ostheimer von eCovery und Versorgungsforschern der Arbeitsgruppe Digital Health im Deutschen Netzwerk Versorgungsforschung (DNVF)
Quellen:
- https://www.gkv-spitzenverband.de/media/dokumente/krankenversicherung_1/telematik/digitales/2022_DiGA_Bericht_BMG.pdf
- https://www.handelsblatt.com/inside/digital_health/app-auf-rezept-wie-oft-werden-diga-verschrieben/29194504.html YouGov DiGA-Umfrage, Handelsblatt: 62 Prozent haben noch nie etwas davon gehört – 2023.
- https://www.aerzteblatt.de/nachrichten/133004/Erst-vier-Prozent-der-Aerzte-haben-DiGA-verordnet Erst 4 Prozent der Ärzte verordnen DiGA. Quelle: TK-Report.
- Wenig Evidenz – Keine Empfehlung von DiGAs durch die KVB https://www.aerztezeitung.de/Wirtschaft/KVB-Gutachten-kritisiert-fehlende-Evidenz-bei-DiGAs-435242.html
- AWMF Leitlinien – Lebensstilinterventionen https://register.awmf.org/de/suche#keywords=Lebensstilintervention&sorting=relevance
- eCovery – Benedict Rehbein. https://www.linkedin.com/in/benedictrehbein/
- eCovery – Kostenübernahme durch die Krankenkassen https://ecovery.de/kostenuebernahme-kk/
- DiGA Leitfaden BfArM, 13.04.2023) https://www.bfarm.de/SharedDocs/Downloads/DE/Medizinprodukte/diga_leitfaden.html
- Dr. Alexander Georgi, Facharzt für Orthopädie https://ecovery.de/ueber-uns/
- Förderung von Versorgungsinnovationen SGB V § 68b https://www.gesetze-im-internet.de/sgb_5/__68b.html
- Digitalgesetz DigiG https://www.bundesgesundheitsministerium.de/ministerium/gesetze-und-verordnungen/guv-20-lp/digig.html
- Gesundheitsdatennutzungsgesetz GDNG https://www.bundesgesundheitsministerium.de/service/gesetze-und-verordnungen/detail/gesundheitsdatennutzungsgesetz.html#chr-378




